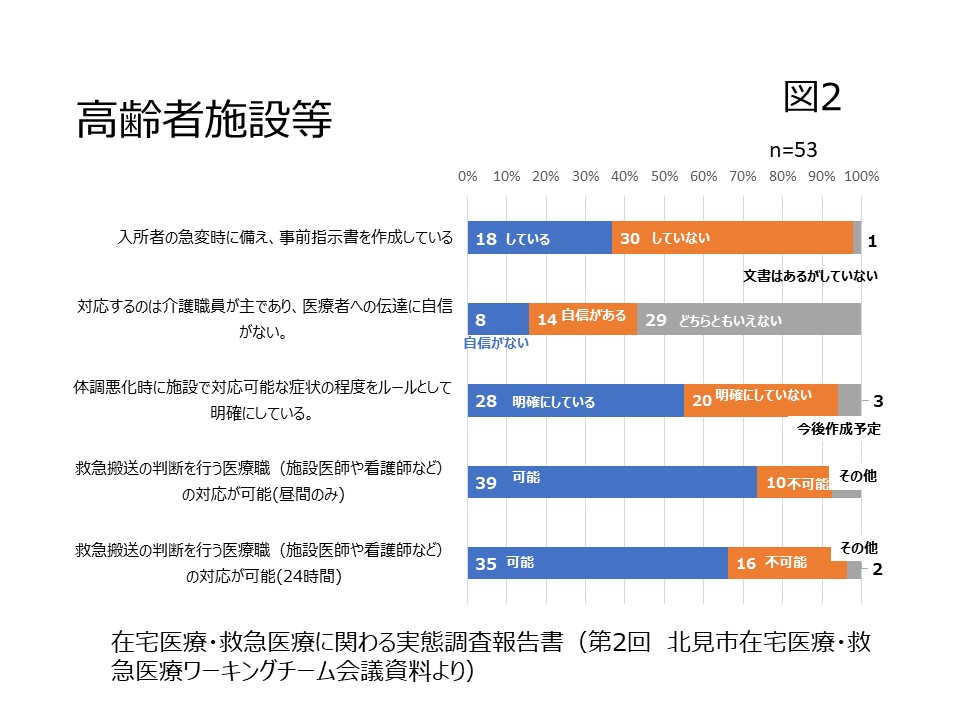
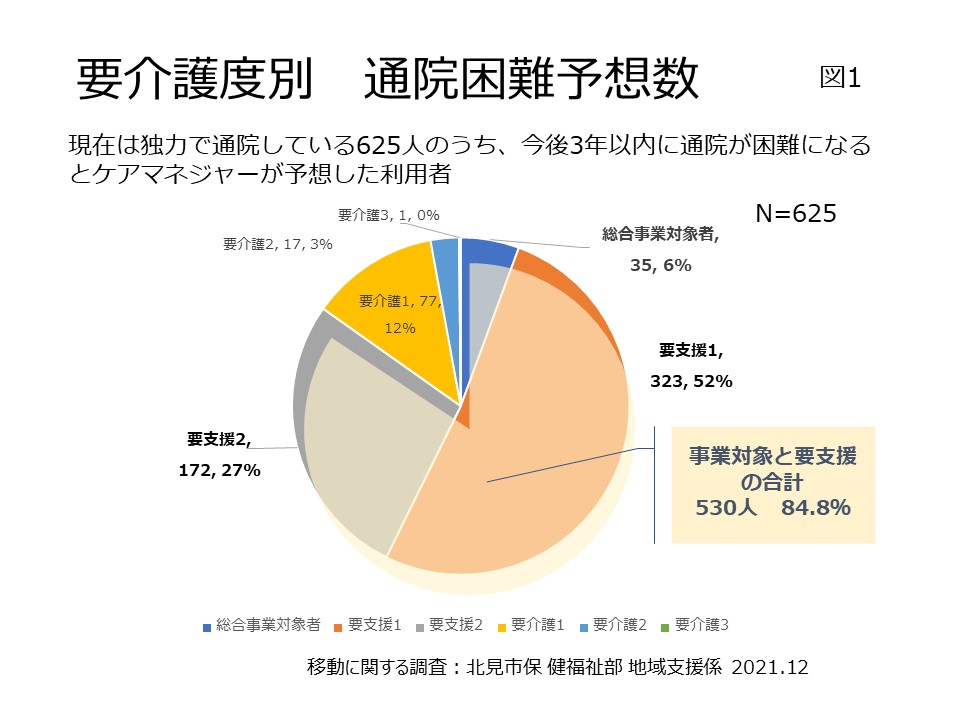
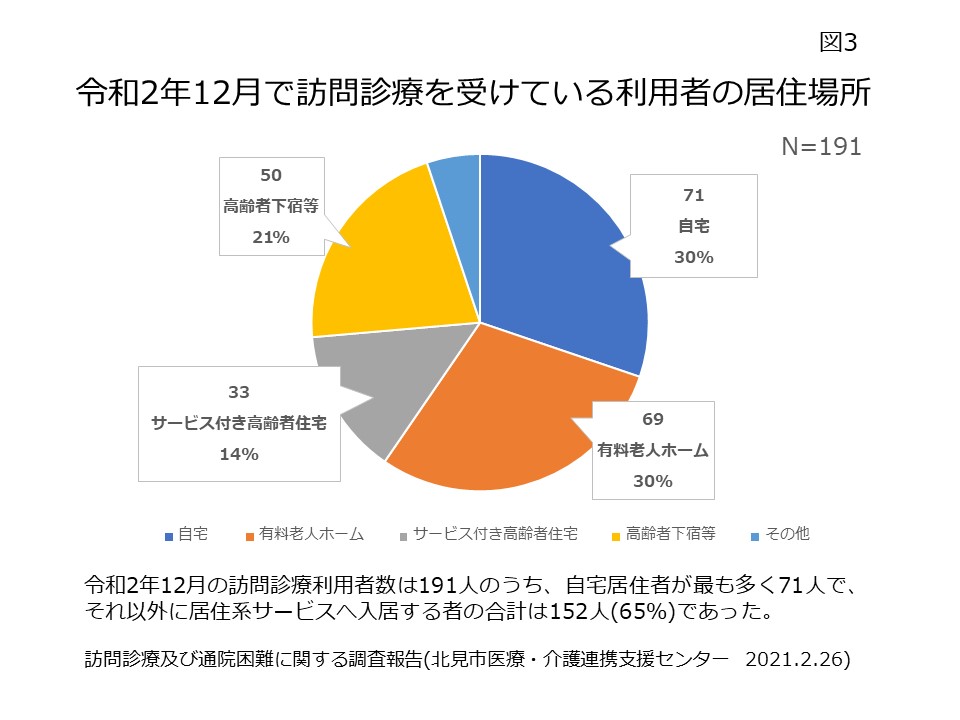
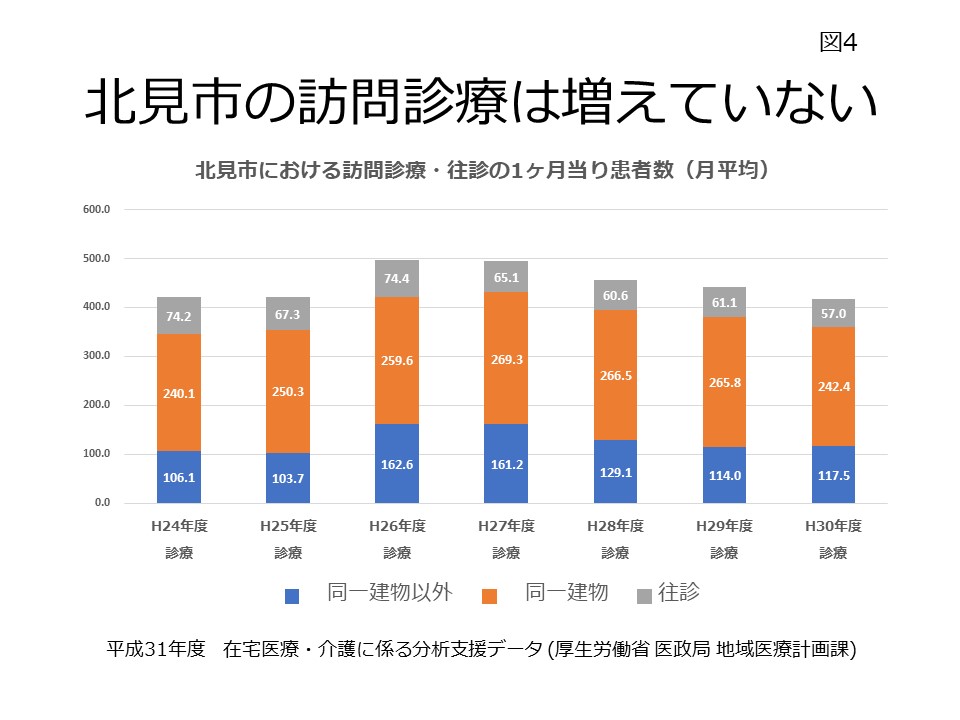
介護新聞連載の第14回です。在宅医療・介護連携推進事業におけるコーディネーターの関わりその3、在宅医療・介護連携コーディネートの進め方です。
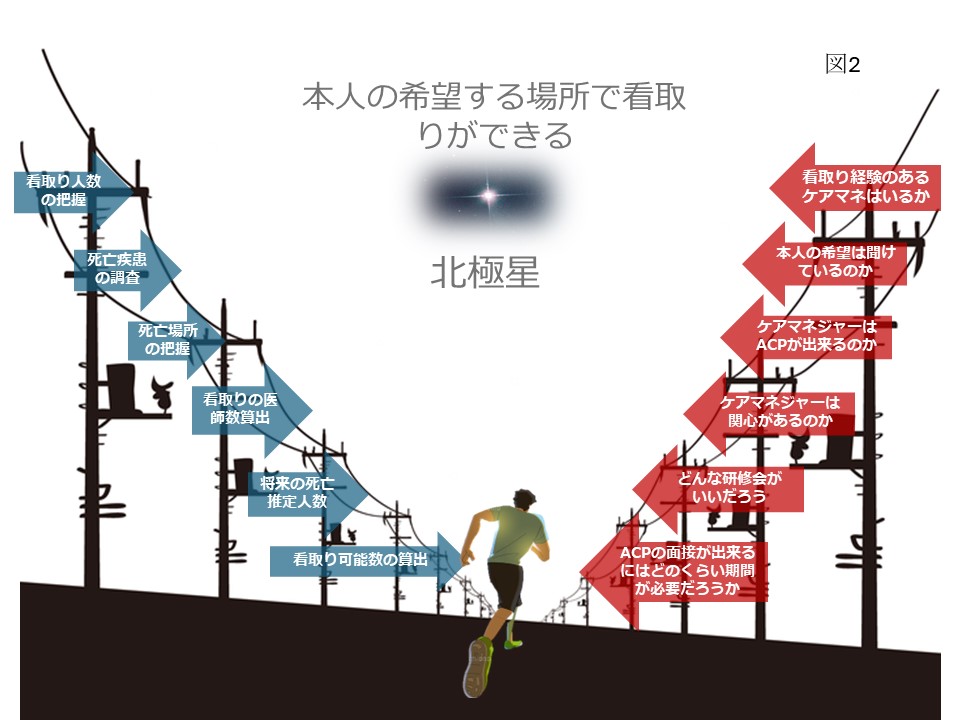
いよいよ連載も最終回です。今回は在宅医療・介護連携推進事業のコーディネーターとしてどのように事業を進めるとよいかについてお話しします。在宅医療・介護連携推進事業の手引きにも同様のことが記載されていますが、より現場感のある方法をご紹介します。コツは「感染者を増やせ」です。紹介する図の手順でご紹介します。

【地域の困りごとに気づく】
まずいわゆる地域の課題の発見と活動を選択する作業です。コーディネーターとして何に取り組んだらよいか分からないという方はほとんどいないでしょう。何かしらの「これは問題だなぁ」といった課題をお持ちだと思います。例えば「疾病の悪化で入退院を繰り返している人がいる」心不全、脱水や転倒を繰り返している人などです。また医療機関を退院した患者さん。自宅へ帰り「やれやれ」とばかりにソファーで横になってばかり。廃用症候群が進みADLが低下した際に、もきちんとリハビリして回復させてくれる場所少ないとか、認知症でBPSDが強くなった方をケアしてくれる場所がない(少ない)などがあるでしょう。さらに地方ではあるあるですが、都市部の病院へ入院すると地元へ帰ってこない方が一定数います。こういった「地域の困りごと」のことです。注意するべきは既にこの連載の第12回目「在宅医療・介護連携推進事業におけるコーディネーターの関わり」で述べましたが、「関係者の困りごと」にならぬように注意が必要です。さて、この気づきはご自分だけが感じているのでしょうか。他の方も感じているかどうか、是非話し合いをしてみて下さい。研修会や会議、アンケート調査を実施してもいいでしょう。地域の関係者が感じている困りごとを広く集めてみて下さい。
【困りごとがホントかどうかを確かめる】
次に感じた困りごとがホントかどうかを確かめます。関係する方へ聞き取りをしてもいいですし、調査を実施してもいいでしょう。前項の「地域の困りごと」から例を挙げましょう。心不全のステージ C (器質性心疾患あり、症状あり)の再入院患者数を調べる。そのほかでは、要介護認定の悪化者数とその方のリハビリサービスの有無を調べたり、都市部へ入院した患者さんが地元へ退院してきているかを調べるのがいいでしょう。つまり、コーディネーターの感覚や経験的な「地域の困りごと」がホントかどうかを確かめるのです。調べることで困りごとの程度を数字で表すことができますし、活動を進めていくなかで活動の成果としても評価、確認することができます。活動を測れるようにすることが活動を停滞させず、仲間の動機づけを維持する上で重要です。私は「Googleフォーム」をよく活用しています。メールで対象者へ調査用のURLを一斉送信できますし、回答も表計算のシートが自動的に集計できます。なにより無料なのが魅力です。調査を実施したら集計です。さて、困りごとはホントでしたでしょうか。調査前に立てた仮説の通りでなかったとしても大丈夫です。その調査で分かるのは困りごとの程度ですので、あまり深刻でない場合は焦らず取り組んでもいいテーマですので安心してください。集計後は分析を行い、困りごとの程度と困っている人の大まかな人数、つまり「量」を把握します。仲間でこの分析と対応方法を計画してみて下さい。この段階はまだまだPDCAの「P」の入口に過ぎません。
【困りごとを皆に知らせて感染させる】
さていよいよ取り組みの開始です。今回ご紹介する手順のうちの最も重要な段階です。調べた結果をまとめ、医療介護関係者が集まる場所を設定し、報告するのです。報告のあと「ほっておいていいのでしょうか」というメッセージを投げかけるとともに「このままだと大変」と参加者が思ってくれることが肝です。調査結果で具体的な数字や量が示せると参加者の納得度が高まります。報告のあとも重要です。事前に準備していた「とりあえずの解決策」を提案して参加者から意見を聞くのです。「こんな方法がありますが、他にもあるでしょうか是非教えてください」というスタンスです。課題が明確で、対象者の量が具体的ですので、参加者も解決方法の意見を多く教えてくれるでしょう。私の連携の師匠は「活動テーマを自分事として感じ、協力者をどのくらい増やせるかだ」とおっしゃっていました。つまり「活動に協力する感染者を増やす」のです。その後、協議の結果出された意見を「皆の意見が反映された解決策」として実施することを宣言します。コーディネーターは市町村等でその役割を与えられている方ですので宣言する「資格」があります。この時に単にコーディネーターの宣言に留まらず、市町村(行政)としても宣言してもらえると活動に公的な裏付けが与えられます。北見市は必ずそのようにしています。行政が宣言する意義は極めて高いのです。会の最後には「解決へ向けた取り組み」に協力してくれるメンバーを募ります。この場合、感染者(熱意のある人)が応募してきます。ところで、ある研修会で参加者から「熱意のない人をどう巻き込むか」という質問を頂きました。私の回答は、熱意のない人は機会を狙い「助けてもらう」です。このスタンスでゆっくりじわじわ多くの人を巻き込みます。この段階でやっとPDCAの「P」が終わります。
【皆の意見が反映された解決策を実施する】
ここまで来ると私の感覚では取り組みの8割が終わりです。タイトルの通り、あとは皆の意見が反映された解決策を粛々と実施します。前の例で考えてみましょう。心不全の悪化で入退院を繰り返している人がいるという課題に対する解決策の手順例です。まず、ケアマネジャーを対象に心不全患者の再入院数(割合)を調べます。要介護者しか対象にできませんが、手っ取り早く調べられます。次にその結果を基に、医療機関に対し再入院の原因、理由を確認する会議やヒアリングを実施してはどうでしょう。心不全患者の再入院防止は医療機関にとっても課題意識と関心の高い出来事です。きっと協力してくれるでしょう。その上で、ケアマネジャーに対し、再入院を防ぐコツを伝える研修会を医療機関と共同で企画、実施してはどうでしょうか。内容としては、医療関係者より心不全の病態、再入院原因の紹介や再入院防止のケアプランが上手なケアマネジャーの取り組みを紹介します。また、病態変化の際に相談できる医療機関の相談ルールを医療機関と協議し、ケアマネジャーへ周知するというのはどうでしょう。ここは地域の事情に応じたやり方がいろいろあります。重要なのは感染者を広げ、皆で何とかしなければならないといったムーブメントを作りだすコーディネーターの黒子としての活動です。この段階がPDCAの「D」にあたります。
【解決へ向けた取り組みをメンテンナスする】
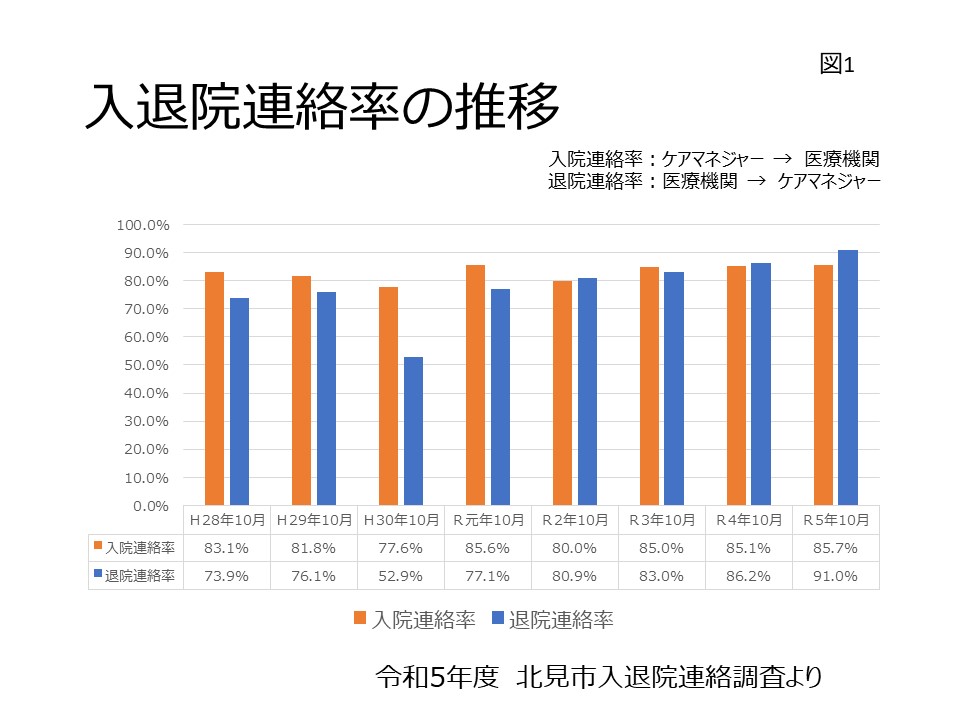
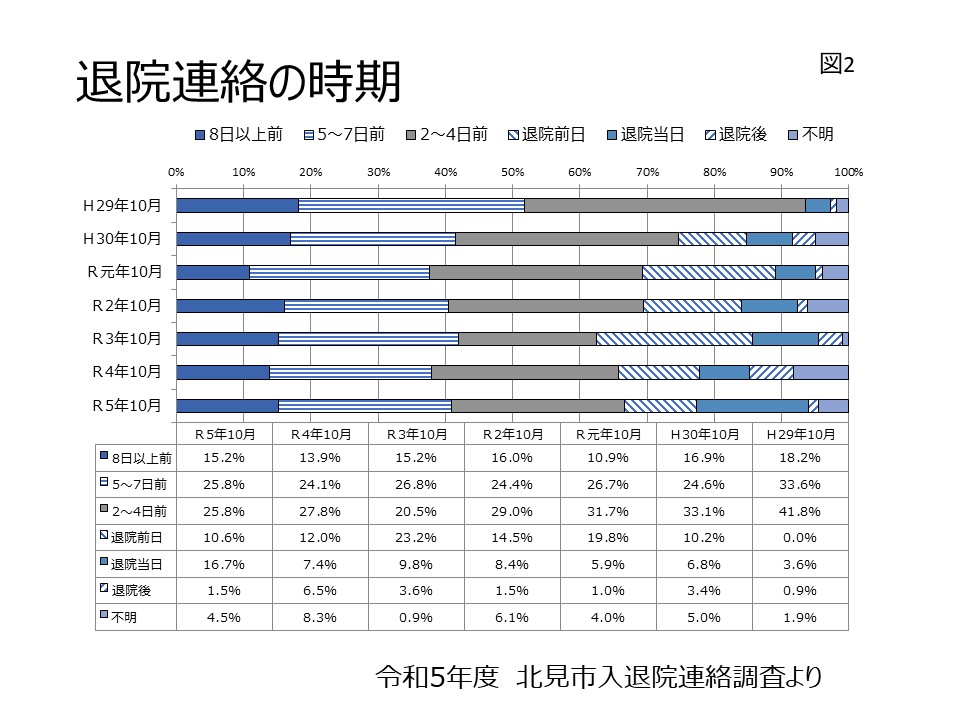
さて、活動を進めていくと時間の経過とともに感染者も少しずつ熱い思いが沈静化していきます。これは避けられません。活動を維持していくためにはメンテナンスが必要です。まずしなければならないのが、定期的に「解決へ向けた取り組み」の経過を多くの関係者へ報告することです。本連載の第4回目「地域全体で取り組む入退院連絡ルールづくり」で紹介しましたが、北見市では入退院連絡調査を毎年実施して、連絡率の高低を確認するとともに入退院連絡のルール変更の必要性を協議しています。この活動例でいくと、心不全患者の再入院数(割合)でしょう。毎年の調査で、例えば単身の心不全患者さんの再入院率が極めて高かったとします。思い当たる原因や傾向について、ケアマネジャーや医療機関の担当者と協議するのはどうでしょう。こういった取り組みの修正や変更について意見を聞き、微調整を行う作業がメンテナンスにあたります。PDCAの「C」にあたります。前年度に比べ、再入院率はどのように変化したかなどをチェックすることで活動が進展している実感をメンバーに持って頂くことができます。
【解決へ向けた取り組みをPDCAにこじつける】
以上の繰り返しを実施していく訳ですが、コーディネーターを悩ますことがあります。そう在宅医療・介護連携推進事業の手引きではPDCAサイクルで取り組めという「指令」がありました。でもご安心ください。今回私が紹介した手順を踏めばすぐに書くことが可能です。但し、活動の開始時点ですべてのサイクルを記述することはできません。なぜならこの手順は仲間とともに協議しながら進めていくので、スタートの段階ではすべて見通した上では始められないのです。でも大丈夫です。最初の年は難しくても2年目の活動からはしっかり書くことができます。最初の年は「とりあえずの計画」でいいのです。かといってくれぐれも「とりあえず」とは書かないでくださいね。
【まとめ】
いかがでしたでしょうか。仲間を感染させ、協議しながら修正する。協議する過程は「仲間づくり」にもなっていくのです。活動計画の最初は「とりあえず」ですが、取り組んだ経過を後からでよいのでPDCAにあてはめてみると形になります。こじつけ上等です。翌年度からは恰好つきますのでご安心ください。まずは「仮のPlan」と「仮のDo」で始めてみましょう。取り組むうちに「仮」がなくなります。
最後にコーディネーターとしての私の実感をお伝えして14回の連載を終えたいと思います。在宅医療と介護のうち、優先度の高いのが医療よりも「介護」です。利用者の暮らしを維持するために生活サービスである介護サービスを維持することが最も重要です。他者の手助けを必要とする方が在宅で暮らせる方法を考えることが第一です。在宅介護(在宅生活者)のないところに在宅医療はありえないからです。各地で旺盛な医療介護連携が進むことを願います。短い期間でしたが、連載をお読み頂きありがとうございました。お問い合わせは当センターのホームページに記載のメールアドレスからお願いいたします。